Idrosadenite suppurativa (malattia di Verneuil)
Cos’è l’idrosadenite suppurativa?
L’idrosadenite suppurativa, nota anche come acne inversa o malattia di Verneuil, è una malattia infiammatoria cronica che colpisce le ghiandole sudoripare apocrine. Si manifesta con la formazione di noduli dolorosi e infiammati, spesso contenenti pus, che possono rompersi e formare fistole e cicatrici. L’idrosadenite suppurativa colpisce principalmente le aree del corpo dove si trovano le ghiandole sudoripare apocrine, come ascelle, inguine, zona genitale e perianali. Tuttavia, può manifestarsi anche in altre parti del corpo, come il petto, il collo e le spalle.
—————————-
Cause dell’idrosadenite suppurativa
L’esatta causa dell’idrosadenite suppurativa non è ancora stata identificata, ma si ritiene che sia dovuta a una combinazione di fattori genetici, ormonali e ambientali.
Fattori genetici
Esistono prove che suggeriscono che l’idrosadenite suppurativa abbia una componente genetica. In alcuni studi, fino al 60% delle persone con idrosadenite suppurativa ha una storia familiare della malattia. Tuttavia, la genetica non è l’unica causa dell’idrosadenite suppurativa, poiché molte persone con una predisposizione genetica non sviluppano la malattia.
Fattori ormonali
Gli ormoni sessuali, come estrogeni e androgeni, svolgono un ruolo importante nella malattia. Le donne sono più comunemente colpite dall’idrosadenite suppurativa, e i sintomi tendono peggiorare durante il periodo mestruale e la gravidanza. Gli androgeni, gli ormoni maschili, sono anche stati associati all’idrosadenite suppurativa.
Fattori ambientali
Alcuni fattori ambientali possono aggravare i sintomi dell’idrosadenite suppurativa, tra cui:
Fumo: il fumo è il fattore ambientale più importante associato all’idrosadenite suppurativa. I fumatori hanno un rischio tre volte maggiore di sviluppare la malattia rispetto ai non fumatori.
Obesità: l’obesità è un altro fattore di rischio significativo per l’idrosadenite suppurativa. Le persone obese hanno un rischio due volte maggiore di sviluppare la malattia rispetto alle persone con un peso normale.
Sudorazione eccessiva: la sudorazione eccessiva può irritare le ghiandole sudoripare apocrine e peggiorare i sintomi dell’idrosadenite suppurativa.
Strisciare o grattare la pelle: graffiare o strofinare la pelle con forza può irritare le ghiandole sudoripare apocrine e favorire l’insorgenza di noduli e fistole.
Altre cause
Oltre ai fattori genetici, ormonali e ambientali, sono stati identificati altri fattori che possono contribuire allo sviluppo e al peggioramento dell’idrosadenite suppurativa, tra cui:
Infezione batterica: alcuni batteri, come lo Staphylococcus aureus, possono contribuire all’infiammazione e alla formazione di noduli.
Sistema immunitario inefficace: il sistema immunitario è responsabile della lotta alle infezioni. In alcune persone con idrosadenite suppurativa, il sistema immunitario non funziona correttamente, aumentando il rischio di infezioni.
Lesioni cutanee: le lesioni cutanee, come tagli, graffi o ustioni, possono innescare l’insorgenza di noduli e fistole.
Sintomi dell’idrosadenite suppurativa
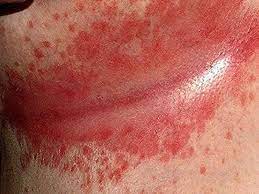
I sintomi dell’idrosadenite suppurativa variano da persona a persona e possono progredire nel tempo. I primi sintomi sono spesso piccoli noduli sottocutanei dolorosi. Man mano che la malattia progredisce, i noduli possono rompersi e formare fistole, che sono piccole aperture che collegano la superficie della pelle a un’area infetta. Le fistole possono causare secrezioni di pus e odore sgradevole.
I sintomi più comuni dell’idrosadenite suppurativa includono:
- Noduli sottocutanei dolorosi, spesso di colore rosso o violaceo.
- Fistole, che sono piccole aperture che collegano la superficie della pelle a un’area infetta.
- Secrezioni di pus e odore sgradevole.
- Prurito.
- Dolore.
- Senso di disagio sociale.
I noduli e le fistole possono verificarsi in qualsiasi parte del corpo, ma sono più comuni nelle aree dove si trovano le ghiandole sudoripare apocrine, come:
- Ascelle
- Inguine
- Zona genitale
- Perianali
- Seno
- Petto
- Spalle
Caratteristiche del noduli dell’idrosadenite suppurativa
I noduli dell’idrosadenite suppurativa sono caratterizzati da:
- Dimensioni: possono variare da pochi millimetri a diversi centimetri di diametro.
- Colore: sono spesso rossi o violacei.
- Forma: possono essere rotondi o ovoidali.
- Localizzazione: si trovano più comunemente nelle ascelle, nell’inguine, nella zona genitale e perianali.
- Sensibilità: sono dolorosi o molto dolorosi, soprattutto quando si infettano.
L’idrosadenite suppurativa, nota anche come acne inversa o malattia di Verneuil, è una malattia infiammatoria cronica che colpisce le ghiandole sudoripare apocrine.
————————
Le fasi dell’idrosadenite suppurativa
La gravità dell’idrosadenite suppurativa può essere classificata in tre stadi:
- Stadio 1: i noduli sono piccoli e non si aprono.
- Stadio 2: i noduli si aprono e formano fistole.
- Stadio 3: la malattia è grave e causa cicatrici significative.
Stadio 1
Nello stadio 1, i noduli sono piccoli, di solito di pochi millimetri di diametro, e non si aprono. Possono essere dolorosi o non dolorosi e possono comparire in qualsiasi parte del corpo, ma sono più comuni nelle ascelle, nell’inguine, nella zona genitale e perianali.
Stadio 2
Nello stadio 2, i noduli diventano più grandi e si aprono, formando fistole. Le fistole sono piccole aperture che collegano la superficie della pelle a un’area infetta. Possono drenare pus e secrezioni e causare odore sgradevole.
Stadio 3
Nello stadio 3, la malattia è grave e causa cicatrici significative. I noduli e le fistole possono essere molto grandi e dolorosi e possono causare disagio sociale.
La progressione dell’idrosadenite suppurativa da uno stadio all’altro non è sempre lineare. Le persone possono passare da uno stadio all’altro nel tempo e i sintomi possono variare da persona a persona.
Complicazioni dell’idrosadenite suppurativa
Le complicazioni dell’idrosadenite suppurativa possono variare da lievi a gravi e possono includere quanto segue:
1. Cicatrici: le lesioni infiammatorie ricorrenti possono lasciare cicatrici permanenti sulla pelle. Queste cicatrici possono essere atrofiche (piatte), ipertrofiche (sollevate) o cheloidi (eccessivamente sporgenti).
2. Fistole: in alcuni casi, le lesioni infiammatorie possono formare canali anormali o connessioni tra i noduli e la pelle circostante, creando delle fistole. Le fistole possono produrre drenaggio di pus o liquido e possono richiedere procedure chirurgiche per il trattamento.
3. Infezioni: le lesioni infiammatorie dell’idrosadenite suppurativa possono essere suscettibili alle infezioni batteriche, come stafilococco o streptococco. Queste infezioni possono causare un’aggravamento dei sintomi e richiedere terapie antibiotiche.
4. Limitazione della mobilità: le lesioni dolorose e infiammate possono limitare la mobilità e l’attività fisica, compromettendo la qualità della vita dei pazienti.
5. Impatto psicologico: a causa della natura cronica, dolorosa e spesso disabilitante dell’idrosadenite suppurativa, può verificarsi un impatto significativo sulla salute mentale e sul benessere emotivo dei pazienti. Può causare ansia, depressione, isolamento sociale e riduzione della fiducia in sé stessi.
È importante che i pazienti affetti da idrosadenite suppurativa ricevano un trattamento adeguato e un supporto multidisciplinare che includa dermatologi, chirurghi, psicologi e altri professionisti sanitari. La gestione precoce e appropriata della malattia può aiutare a prevenire o ridurre le complicazioni e migliorare la qualità della vita.
———————-
Diagnosi
La diagnosi dell’idrosadenite suppurativa si basa sull’esame clinico della pelle e sulla storia medica del paziente. Il dermatologo, il medico specializzato nella cura della pelle, esaminerà la pelle alla ricerca di noduli, fistole e secrezioni. Può anche chiedere al paziente informazioni sui suoi sintomi, come la frequenza e la gravità degli attacchi, e sui suoi fattori di rischio, come il fumo o l’obesità.
In alcuni casi, il dermatologo può prelevare un campione di tessuto da un nodulo per eseguire un esame istologico. L’esame istologico può aiutare a confermare la diagnosi di idrosadenite suppurativa e a escludere altre malattie con sintomi simili.
Diagnosi differenziale
La diagnosi differenziale dell’idrosadenite suppurativa deve essere effettuata con altre malattie che possono causare noduli e fistole sulla pelle, come:
- Acne
- Foruncolo
- Follicolite
- Cisti
- Tumori cutanei
Stadiazione
L’idrosadenite suppurativa può essere classificata in tre stadi in base alla gravità dei sintomi:
- Stadio 1: i noduli sono piccoli e non si aprono.
- Stadio 2: i noduli si aprono e formano fistole.
- Stadio 3: la malattia è grave e causa cicatrici significative.
La stadiazione è importante per determinare il trattamento migliore per il paziente.
Trattamento dell’idrosadenite suppurativa
Non esiste una cura definitiva per l’idrosadenite suppurativa, ma ci sono diversi trattamenti disponibili che possono aiutare a gestire i sintomi e migliorare la qualità della vita. I trattamenti possono includere:
- Cambiamenti nello stile di vita: ridurre lo stress, mantenere una dieta sana ed evitare di fumare possono aiutare a controllare i sintomi.
- Cure topiche: creme, gel e lozioni possono essere utilizzati per trattare i noduli e le fistole.
- Farmaci sistemici: antibiotici, antinfiammatori e immunosoppressori possono essere prescritti per ridurre l’infiammazione e prevenire le recidive.
- Chirurgia: in alcuni casi, la chirurgia può essere utilizzata per rimuovere le aree infette o per alleviare il dolore..
Cure topiche
Le cure topiche possono essere utilizzate per trattare i noduli e le fistole dell’idrosadenite suppurativa. Alcuni farmaci topici che possono essere utilizzati includono:
- Antibiotici: Gli antibiotici topici possono aiutare a ridurre l’infezione.
- Corticosteroidi: I corticosteroidi topici possono aiutare a ridurre l’infiammazione.
- Retinoide: I retinoidi topici possono aiutare a ridurre la produzione di sebo.
Farmaci sistemici
I farmaci sistemici possono essere utilizzati per ridurre l’infiammazione e prevenire le recidive dell’idrosadenite suppurativa. Alcuni farmaci sistemici che possono essere utilizzati includono:
- Antibiotici orali: gli antibiotici orali possono essere utilizzati per trattare le infezioni.
- Antinfiammatori non steroidei (FANS): I FANS possono aiutare a ridurre l’infiammazione.
- Farmaci immunosoppressori: i farmaci immunosoppressori possono aiutare a ridurre il sistema immunitario, che può aiutare a ridurre l’infiammazione.
Chirurgia
La chirurgia può essere utilizzata per rimuovere le aree infette o per alleviare il dolore. Alcuni tipi di chirurgia che possono essere utilizzati includono:
- Drenaggio e sbrigliamento: il drenaggio e lo sbrigliamento possono essere utilizzati per rimuovere pus e secrezioni dalle aree infette.
- Escissione: l’escissione può essere utilizzata per rimuovere completamente le aree infette.
- Dermabrasione: la dermabrasione può essere utilizzata per rimuovere la pelle infetta.
Scelta del trattamento
La scelta del trattamento migliore per l’idrosadenite suppurativa dipende dalla gravità della malattia e dai sintomi del paziente. In generale, i trattamenti topici sono utilizzati per i casi lievi o moderati, mentre i farmaci sistemici o la chirurgia possono essere necessari per i casi gravi.
Ricerca
La ricerca sull’idrosadenite suppurativa è in corso e vengono sviluppati nuovi trattamenti. Alcuni trattamenti promettenti in fase di studio includono:
- Terapie biologiche: Le terapie biologiche sono farmaci che mirano a specifici bersagli del sistema immunitario. Alcune terapie biologiche che sono state studiate per l’idrosadenite suppurativa includono adalimumab, dupilumab e infliximab.
- Terapie geniche: Le terapie geniche sono trattamenti che mirano a modificare il DNA delle cellule. Alcune terapie geniche che sono state studiate per l’idrosadenite suppurativa includono terapie di editing del genoma come CRISPR-Cas9.
Impatto sulla qualità della vita
L’idrosadenite suppurativa (HS) è una malattia cronica che può avere un impatto significativo sulla salute fisica e mentale delle persone che ne soffrono. I sintomi dell’HS possono essere dolorosi, pruriginosi e causare cicatrici, che possono portare a bassa autostima, depressione e isolamento sociale.
Ecco alcuni suggerimenti per affrontare psicologicamente l’HS:
Confrontati con i tuoi sentimenti: l’HS può essere una malattia difficile da affrontare, ed è importante prendersi il tempo per elaborare i tuoi sentimenti. Parla con un amico fidato, un familiare o un terapista.
Informati sull’HS: imparare di più sulla malattia può aiutarti a capire meglio cosa stai passando e a trovare modi per gestirla. Ci sono molte risorse disponibili online e presso le organizzazioni di supporto per l’HS.
Connettiti con altri che hanno l’HS: parlare con altre persone che capiscono cosa stai passando può essere molto utile. Ci sono molti gruppi di supporto online e in persona per l’HS.
Fai attenzione a te stesso: assicurati di prenderti cura di te stesso fisicamente e mentalmente. Fai esercizio regolarmente, mangia sano e dormi a sufficienza. Trova attività che ti piacciono e che ti aiutano a rilassarti.
Ecco alcuni suggerimenti specifici per affrontare le sfide sociali e relazionali dell’HS:
Sii onesto con i tuoi amici e la tua famiglia: racconta della tua condizione e di come ti fa sentire. Potrebbero essere in grado di fornirti supporto e comprensione.
Non vergognarti della tua condizione: l’HS non è colpa tua. Non vergognarti di mostrare la tua pelle ai tuoi amici e alla tua famiglia.
Sii positivo: è importante mantenere una visione positiva, anche quando le cose sono difficili. Ricorda che non sei solo e che ci sono persone che ti supportano.
LEGGI ANCHE
Foruncolosi: quando i foruncoli diventano un problema
Che cos’è la Foruncolosi? La foruncolosi è una condizione della pelle caratterizzata dalla presenza di foruncoli, noti anche come ascessi cutanei o
Fibromi Penduli: come riconoscerli e come eliminarli
Cosa sono i fibromi penduli? I fibromi penduli, noti anche come acrocordi o polipi cutanei, sono piccole escrescenze cutanee di
Sindrome di Raynaud: Sintomi, Cause e Cura
Cos’è la Sindrome di Raynaud? La Sindrome di Raynaud è una condizione che colpisce i vasi sanguigni, in particolare le arterie
Orticaria colinergica: cause, sintomi e terapia
Cos’è l’orticaria colinergica? L’orticaria colinergica è un tipo di orticaria che si verifica a seguito di un aumento della temperatura

Malassezia furfur: fungo del cuoio capelluto
Cos’è la Malassezia furfur? La Malassezia furfur è un fungo microscopico (lievito) che fa naturalmente parte della microflora cutanea umana.
Lipomatosi: sintomi, cause e cura
Cos’è la lipomatosi? La lipomatosi è una condizione caratterizzata dalla presenza di accumuli di grasso anomali e circoscritti, chiamati lipomi,
Lichen sclerosus: cos’è e come si cura
Cos’è il lichen sclerosus ? Il lichen sclerosus è una malattia cronica della pelle che colpisce principalmente le zone genitali,
Lichen planus: come riconoscerlo, diagnosticarlo e affrontarlo”
Definizione di lichen planus Il lichen planus è una malattia infiammatoria cronica della pelle e delle mucose, caratterizzata dalla comparsa